Thuisbeademing wil zeggen: chronische beademing buiten het ziekenhuis. Dit kan letterlijk ‘thuis’ zijn maar bijvoorbeeld ook in een verpleeghuis of woonvorm. Thuisbeademing wordt toegepast bij mensen met chronischerespiratoire insufficiëntie, dat wil zeggen dat ze in principe hun hele leven beademd moeten worden.
Aanleiding
De noodzaak tot beademing kan diverse oorzaken hebben:
- Spier- en zenuwziekten
- Borstkasafwijkingen
- Centraal of obstructief Slaap Apnoe Syndroom (OSAS/CSAS) of Obesitas hypoventilatie syndroom (OHS)
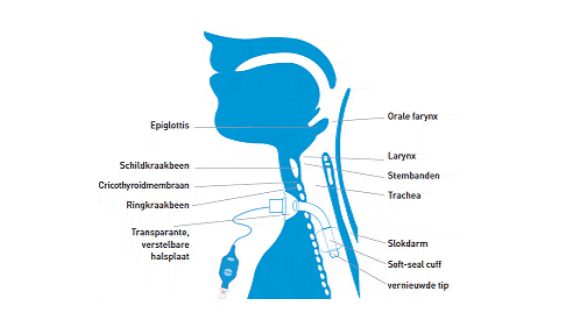
Deze groep is heel divers. Er zijn mensen die enkel ’s nachts beademd worden maar er zijn ook mensen die volledig afhankelijk zijn van hun beademing. Er zijn twee vormen van beademing: invasief en non-invasief. Invasieve beademing gaat door middel van een canule die wordt aangesloten op een tracheostoma.
Bij non- invasieve beademing wordt men beademd met behulp van een masker. Er bestaan verschillende soorten maskers. Ook is het soms mogelijk om gebruik te maken van mondbeademing. Hierbij neemt men af en toe een teug via een mondstuk.
Er zijn vier Centra voor Thuisbeademing in Nederland allen onderdeel uitmakend van een academisch ziekenhuis. Dit zijn Groningen (UMCG), Rotterdam (Erasmus), Maastricht (MUMC) en Utrecht (UMCU). Het Centrum voor Thuisbeademing Utrecht (CTB) valt onder de divisie interne geneeskunde en dermatologie van het UMC Utrecht. Het ‘instellen’ van de juiste beademing gebeurt in een ziekenhuis. Dit kan dus ook een ander ziekenhuis zijn dan het ziekenhuis waaraan het CTB verbonden is. Wanneer iemand goed is ingesteld, wat inhoudt dat hij goede bloedgaswaarden heeft en de beademing zo comfortabel mogelijk is, dan mag hij of zij met ontslag. Indien mogelijk naar huis en anders, soms tijdelijk, naar een verpleeghuis of revalidatiecentrum. De verpleegkundigen van het CTB Utrecht verzorgen de scholing van de mantelzorgers en/of het verzorgende personeel. Vervolgens wordt de patiënt een aantal keren per jaar gevolgd door thuis tijdens de slaap CO2 en spO2 metingen uit te voeren. Dit kan een transcutane meting zijn of een side stream meting met een capnograaf.
Ook legt de verpleegkundige regelmatig een huisbezoek af om eventuele problemen te inventariseren. In moderne beademingsapparatuur zit een geheugen wat uitgelezen kan worden. Hierdoor kan men zien hoeveel alarmen er zijn geweest en welke alarmen dit waren. Zo nodig kan men de beademing bijstellen.
Wat doet de technicus?
De verschillende centra zijn allemaal net iets anders georganiseerd, daardoor zijn er ook kleine verschillen in werkzaamheden tussen de technici van de verschillende centra. In Utrecht valt de CTB- technicus onder de afdeling medische techniek en klinische fysica. Het werk wijkt inhoudelijk nogal af van dat van de collega’s van de medische techniek. Het technisch onderhoud van de apparatuur bij de mensen thuis is namelijk uitbesteed aan een externe partij. Het is dan ook meer een coördinerende functie. De werkzaamheden bestaan onder anderen uit het zorgdragen dat de apparatuur beschikbaar is en op naam van de patiënt wordt geregistreerd. Eveneens het regelen dat een beademingstoestel gekoppeld wordt aan een verpleegkundig oproepsysteem in een verpleeghuis of instelling. Hierbij kijken we ook of het oproepsysteem aan de Veldnorm Chronische Beademing [2] voldoet.
Ook het uitbesteden van het opbouwen van een beademingsapparaat op de rolstoel en het beantwoorden van vragen van patiënten over bijvoorbeeld zijn mogelijkheden tot vakantie of accucapaciteit bij stroomuitval behoort tot de werkzaamheden. Verder krijgen we van de verpleegkundigen vragen over technische problemen. De werkzaamheden zijn behoorlijk afwisselend en omdat veel dingen niet gepland zijn is geen dag hetzelfde.
Een leuk onderdeel van het werk is het testen van nieuwe apparatuur. Er is een testopstelling waarmee we de nieuwe apparatuur kunnen testen. Deze testopstelling gebruiken we ook om specifieke problemen die een patiënt heeft te simuleren en te verklaren. Dit laatste is best lastig omdat een testopstelling natuurlijk niet hetzelfde reageert als een patiënt. Bij de testopstelling kun je bijvoorbeeld de compliance van de long instellen. Bij een patiënt is de compliance ook afhankelijk van de houding van de patiënt (liggen/zitten).
Behalve de verschillende typen beademingsapparaten wordt er gebruik gemaakt van de volgende apparatuur: uitzuigapparatuur, bevochtigers, hoestmachine, saturatiemeters en capnometers.
Geschiedenis & Toekomst
In het Nederlands Tijdschrift voor Geneeskunde wordt het ontstaan van de thuisbeademing als volgt omschreven [1]:
In 1952 werd men in Kopenhagen geconfronteerd met een poliomyelitisepidemie die zich bij grote aantallen patiënten tot de ademmusculatuur uitbreidde. De anesthesist B.Ibsen, die een koolzuurintoxicatie door ernstige hypoventilatie als doodsoorzaak vaststelde, stelde voor om de patiënten een tracheostoma te geven en te beademen met positieve druk, om zo een betere ventilatie te bereiken dan met de ijzeren long mogelijk was. In Nederland besloot men de bestrijding van de epidemieën landelijk te organiseren. Verschillende ziekenhuizen werd gevraagd een beademingscentrum te creëren. Daarnaast werd het Beatrixfonds opgericht om gelden te verwerven voor de bestrijding van poliomyelitis. In 1956 kwam de epidemie in Nederland. In het Universitair Medisch Centrum Groningen werden 74 patiënten opgenomen, van wie 36 moesten worden beademd. Bij 2 patiënten kon de beademing niet worden gestaakt. Een van hen werd uiteindelijk in 1960 ontslagen en met beademing naar huis gebracht. En werd zo de eerste thuisbeademingspatiënt in Nederland. De beademingsafdelingen hebben zich ontwikkeld tot intensive-careafdelingen zoals wij die nu kennen. De behandelvormen die nu worden gebruikt, zijn grotendeels terug te voeren op de technieken die door de pioniers werkzaam op de beademingscentra zijn ontwikkeld. De laatste ontwikkeling in deze reeks is die van de centra voor thuisbeademing.[1]
In de loop der jaren zijn de beademingsmachines kleiner en lichter geworden en hebben een grotere accucapaciteit. Hopelijk zet deze trend zich nog even voort. Een groot verschil tussen ‘oude’ en ‘nieuwe’ machines is dat de oude werkten met een balg en dus ook altijd volumegestuurd waren. Nieuwe machines hebben allemaal een ventilator. Tegenwoordig wordt er zowel volume als drukgestuurd beademd. Dit is afhankelijk van de patiënt. De huidige machines compenseren voor (onbedoelde) lekkage door middel van een algoritme. In de thuisbeademing wordt gebruik gemaakt van een enkel slangen systeem. Meestal wordt er gebruik gemaakt van een slangensysteem waarbij de patiënt uitademt door een uitademingsklep maar er wordt ook steeds vaker lekbeademing toegepast met een ‘whisperswivel’. Omdat de huidige machines allemaal extern uit te lezen zijn is er ook meer informatie beschikbaar voor de verpleegkundige dan vroeger.
Ziekenhuisverplaatste zorg
Nu al wordt er behalve beademing ook andere medische technologie buiten het ziekenhuis toegepast. Te denken valt aan bijvoorbeeld steunharten en thuisdialyse. In de toekomst zal er mogelijk nog veel meer medische technologie buiten het ziekenhuis gebruikt gaan worden.
Ook zal de rol van informatietechnologie nog verder toenemen. Modernere apparatuur kan uitgelezen worden waardoor je kunt zien hoe iemand beademd wordt. Was er veel lekkage, traden er veel alarmen op en hoe therapietrouw is iemand? Misschien dat er in de toekomst real time uitgelezen wordt op afstand. Technisch is er al heel veel mogelijk. Praktisch zijn er nog een heleboel bezwaren. Zo is de privacy van de patiënt natuurlijk erg belangrijk en het is mogelijk ook niet wenselijk om op afstand beademingsinstellingen te kunnen wijzigen.
Referenties
[1] Ned Tijdschr Geneeskd. 2006;150:444-9
[2] Veldnorm Chronische beademing VSCA 2012
[3] Veldnorm Chronische beademing
[4] Website centrum voor Thuisbeademing UMC Utrecht
[5] Website centrum voor thuisbeademing UMCG
[6] Website centrum voor thuisbeademing Erasmus MC
[7] Website centrum thuisbeademing MUMC+