Mechanische ventilatie is één van de bouwstenen in de behandeling van Intensive Care patiënten. Ondanks dat mechanische ventilatie erg belangrijk is en levensreddend kan zijn in de behandeling van de patiënt kent het ook nadelen. Patiënten lopen het risico om door de beademing longschade op te lopen. Ook op de neonatale intensive care is mechanische ventilatie voor een groot deel van de patiënten noodzakelijk. Echter heeft het ook hier nadelen en ontwikkelen veel patiënten bronchopulmonale dysplasie, een chronische longaandoening waarvoor langdurige ademhalingsondersteuning nodig is. Momenteel is er geen toegankelijke techniek beschikbaar die de behandelaar aan het bed betrouwbare informatie geeft over de long fysiologie van de patiënt, waardoor het moeilijk is om gepersonaliseerd en long protectief te beademen. Elektrische Impedantie Tomografie is een techniek die hierin van grote waarde kan zijn.
Wat is Elektrische Impedantie Tomografie?
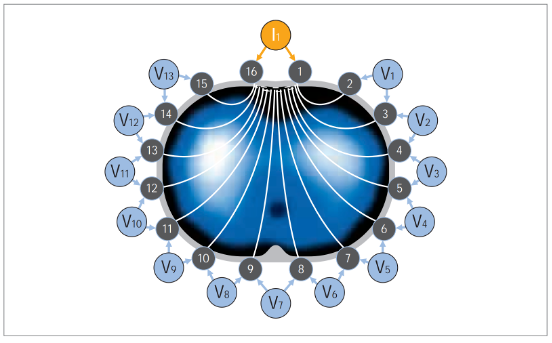
Elektrische Impedantie Tomografie (EIT) is een non-invasieve techniek waarmee de luchtverdeling in de longen van de patiënt beoordeeld kan worden. Bij deze techniek wordt gebruik gemaakt van een band met geïntegreerde elektroden om de thorax. De band rond de thorax bestaat uit 16 of 32 elektroden, afhankelijk van de fabrikant van de band. De meest bekende fabrikanten zijn Dräger, Timpel en Sentec. Alle fabrikanten maken gebruik van hetzelfde technische principe maar hebben de band anders ontworpen.
EIT is een techniek die al sinds de jaren ’80 bestaat en relatief onbekend is gebleven, maar aan populariteit lijkt te winnen. De gouden standaard voor het beoordelen van de luchtverdeling in de longen is een Computed Tomography scan (CT). Een groot voordeel van EIT ten opzichte van een CT-scan is dat het geen stralingsbelasting geeft, de meting aan het bed van de patiënt plaats kan vinden en dat over een langere periode (tot 72 uur per band) continu gemeten kan worden. (1)
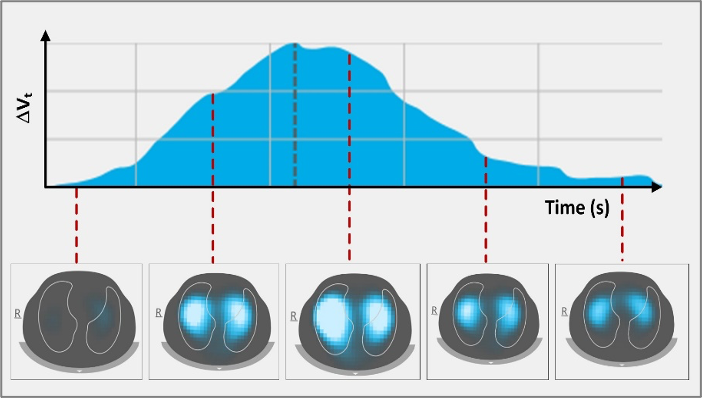
De EIT-meting is gebaseerd op de injectie van kleine stroompjes over de electroden om de weerstand over de thorax te bepalen. De elektrische stroompjes worden tussen twee electroden geïnjecteerd alvorens de spanning over de overige electroden wordt gemeten. Met behulp van de wet van Ohm (U=I*R) wordt de gemeten spanning omgezet in weerstand, welke hoger wordt naarmate de longen zich tijdens een inspiratie vullen met lucht. De veranderingen in de weerstand worden vertaald in afbeeldingen van 32 x 32 pixels. De verkregen afbeeldingen zijn crosssectionele beelden die de luchtverdeling in de longen visualiseren over een doorsnede van zo’n 5 – 10 cm. Per seconde worden 50 afbeeldingen gecreëerd waardoor een dynamisch beeld van de ventilatie distributie verkregen wordt.
Een nadeel van de techniek is dat er geen vaste relatie is tussen een bepaalde weerstand verandering en een volumeverandering. De relatieve aard van de meting maakt het vergelijken van patiënten onderling moeilijk, maar leent zich daarentegen erg goed voor het analyseren van veranderingen in één patiënt, veroorzaakt door bijvoorbeeld verschillende instellingen of over veranderingen over tijd. (2)
EIT op de Volwassen Intensive Care
Het gebruik van EIT op de volwassen Intensive Care is in meerdere centra wereldwijd ingebed in de standaard zorg. EIT wordt gebruikt voor het meten van de ventilatie distributie, wat voor meerdere indicaties nuttig kan zijn zoals bijvoorbeeld waarschijnlijkheid van atelectase/collaps, inhomogene luchtweg weerstand, inhomogene longcompliantie en hoge inspiratoire activiteit.
De meestgebruikte toepassing van EIT is een zogenaamde decremental PEEP-trial voor het optimaliseren van de Positive End Expiratoy Pressure (PEEP), de druk die nodig is om de longen open te houden aan het einde van een beademingsslag. Tijdens een decremental PEEP trial wordt de PEEP vanaf een hoog niveau in stappen verlaagd. Doordat EIT op alle PEEP-niveaus wordt gemeten is het mogelijk de ventilatie tussen de PEEP niveaus te vergelijken. Zo is het inzichtelijk te maken welke delen van de long niet, nauwelijks of juist veel worden beademend bij bepaalde PEEP-niveaus. De optimale PEEP-instelling wordt bepaald door middel van de regionale compliantie, die zo hoog mogelijk moet zijn. Een daling in de regionale compliantie tijdens hoge PEEP is namelijk een teken voor overdistentie, een daling van de regionale compliantie bij lage PEEP is een aanwijzing voor collaps. EIT maakt het relatieve percentage overdistensie en collaps bij de verschillende PEEP-niveaus inzichtelijk en is daarmee een waardevolle tool om gepersonaliseerd de PEEP-instellingen te optimaliseren. (4,5)
EIT op de Neonatale Intensive Care Unit
Vooralsnog is het gebruik van EIT in de klinische dagelijkse gang van zaken op de neonatologie beperkt. Echter heeft EIT zich bewezen als een veilige techniek en zijn er juist door de afwezigheid van straling en het non-invasieve karakter van deze techniek talloze mogelijkheden voor klinische implementatie (7,8). Reeds bestaande studies laten zien dat EIT ook bij neonaten gebruikt kan worden voor het meten van verandering in de ventilatie distributie en eind expiratoire longvolume, veroorzaakt door onder andere het gebruik van High Frequency Oscillation (HFO) beademing, verandering in positionering van de neonaat, uitzuigen, intubatie of sedatie. (9,10) Ook het effect van surfactant, een stofje dat vroeggeboren baby’s nog niet (voldoende) zelf aanmaken en helpt bij het goed openen van de longblaasjes, en de noodzaak tot het geven van een tweede dosis surfactant kan met EIT worden beoordeeld. (11)

Samenvattend
EIT is een niet invasieve, stralingsvrije, real-time monitoring techniek waarmee de ventilatie distributie gevisualiseerd kan worden. Deze techniek kan van waarde zijn bij het optimaliseren van de beademing. Op dit moment is de klinische implementatie op de NICU nog beperkt, maar vanwege het praktische gebruik belooft EIT een zeer waardevolle techniek op de NICU te worden voor beeldvorming en optimalisatie van de beademingsinstellingen.
Referenties
- Tabassum A, Ahad MAR. Electrical Impedance Tomography Based Lung Disease Monitoring. Intell Syst Ref Libr. 2021;207:307–25.
- Frerichs I, Becher T. Chest electrical impedance tomography measures in neonatology and paediatrics – A survey on clinical usefulness. Physiol Meas. 2019;40(5):1–12.
- Teschner E, Imhoff M, Leonhardt S. Electrical Impedance Tomography: The realisation of regional ventilation monitoring 2nd edition.
- Van Der Zee P, Somhorst P, Endeman H, Gommers D. Electrical impedance tomography for positive end-expiratory pressure titration in COVID-19-related acute respiratory distress syndrome. Am J Respir Crit Care Med. 2020;202(2):280–4.
- Amato MBP, Meade MO, Slutsky AS, Brochard L, Costa ELV, Schoenfeld DA, et al. Driving pressure and survival in the acute respiratory distress syndrome. N Engl J Med. 2014 Feb 19;372(8):747–55.
- Fumagalli J, Santiago RRS, Teggia Droghi M, Zhang C, Fintelmann FJ, Troschel FM, et al. Lung Recruitment in Obese Patients with Acute Respiratory Distress Syndrome. Anesthesiology. 2019;130(5):791–803.
- Sophocleous L, Frerichs I, Miedema M, Kallio M, Papadouri T, Karaoli C, et al. Clinical performance of a novel textile interface for neonatal chest electrical impedance tomography. Physiol Meas. 2018;39(4).
- Frerichs I, Amato MBP, Van Kaam AH, Tingay DG, Zhao Z, Grychtol B, et al. Chest electrical impedance tomography examination, data analysis, terminology, clinical use and recommendations: Consensus statement of the TRanslational EIT developmeNt stuDy group. Thorax. 2017;72(1):83–93.
- Miedema M, De Jongh FH, Frerichs I, Van Veenendaal MB, Van Kaam AH. Changes in Lung Volume and Ventilation during Lung Recruitment in High-Frequency Ventilated Preterm Infants with Respiratory Distress Syndrome. J Pediatr. 2011 Aug 1;159(2):199-205.e2.
- Rahtu M, Frerichs I, Waldmann AD, Strodthoff C, Becher T, Bayford R, et al. Early recognition of pneumothorax in neonatal respiratory distress syndrome with electrical impedance tomography. Am J Respir Crit Care Med. 2019;200(8):1060–1.
- Kallio M, Van Der Zwaag AS, Waldmann AD, Rahtu M, Miedema M, Papadouri T, et al. Initial Observations on the Effect of Repeated Surfactant Dose on Lung Volume and Ventilation in Neonatal Respiratory Distress Syndrome. Neonatology. 2019;116(4):385–9.







