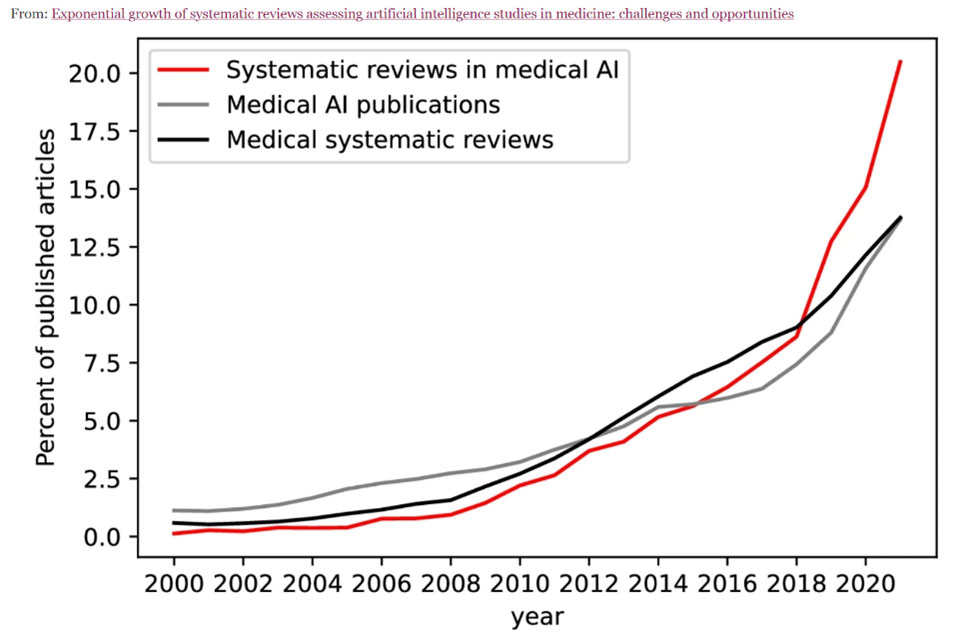
Op de website van MTIntegraal hebben al diverse artikelen gestaan over Kunstmatige Intelligentie, ofwel Artificial Intelligence, afgekort AI. Zo heeft Sade Faneyte in oktober van het vorige jaar al een artikel gepubliceerd, ‘Verantwoorde AI en implementatie in ziekenhuizen’, en in december een tweede artikel met als titel ‘Artificial intelligence helpt opname patiënt te verkorten na een operatie’. Deze aandacht is niet verwonderlijk. AI is hot. Het aantal publicaties en toepassingen in de zorg neemt exponentieel toe.
AIPA
In 2020/2021 heeft het programma Waardevolle AI voor gezondheid, dat onder leiding van VWS stond, geleid tot de Leidraad voor kwalitatieve diagnostische en prognostische toepassingen van AI in de zorg, kortweg AIPA. Er is destijds discussie gevoerd over de status van dat document. Er is gekozen voor de term Leidraad. De titel hiervan is ‘Leidraad voor kwalitatieve diagnostische en prognostische toepassingen van AI in de zorg’ en het werd gepubliceerd in december 2021. De AIPA-leidraad beschrijft zes fasen waarin een AI-applicatie tot stand zou moeten komen:
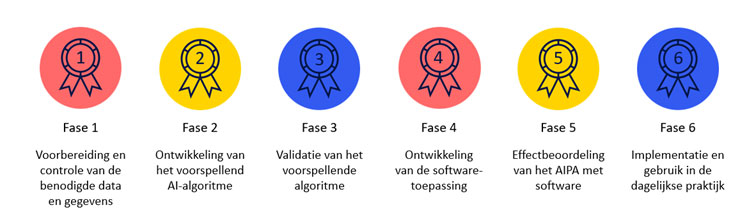
Inmiddels is geconcludeerd dat dit document nog onvoldoende is geland in het veld. Daarom is er een nieuw project gestart, gericht op de implementatie. Er zijn verschillende werkgroepen, onder andere over het beheer en over de aansluiting met de wet- en regelgeving. Denk bij het laatste natuurlijk aan de MDR maar ook aan een andere Europese wet die aanstaande is, de AI Act.
De leidraad AIPA is belangrijk voor zorginstellingen. Er zijn twee sporen waarbij de AIPA wordt toegepast. In de eerste plaats gebeurt dit tijdens het verwervingstraject van een commerciële AI-applicatie. Bij de aanschaf van een medisch apparaat zijn we er inmiddels aan gewend een dossier aan te leggen met daarin onder andere een risicoanalyse en een scholingsplan. Dit geldt echter ook voor de aanschaf van software die als medisch hulpmiddel wordt ingezet, en dus ook voor AI-applicaties die onder de definitie van medisch hulpmiddel vallen. Hoe complexer de aanschaf wordt, hoe meer kritische vragen je moet stellen. Een van die vragen is wie in een zorginstelling bij de aanschaf van zo’n AI-applicatie de spelregels uit het Convenant Medische Technologie volgt. En vervolgens bijvoorbeeld: hoe is bij een AI-applicatie de validatie van die applicatie tot stand gekomen? En: op basis van welke data is die validatie gedaan? Is er sprake van ‘ruis’ in die data?

Een tweede toepassing van de AIPA is bij in-huis vervaardiging. Dit is in de MDR vastgelegd in artikel 5.5. Als er al een commerciële applicatie voor het beoogde doeleinde bestaat, dan worden we geacht dat niet zelf te gaan ontwikkelen. En als we in-huis ontwikkelen, dan hoort het eindproduct binnen de eigen instelling te blijven. Als je het product deelt met andere instellingen heet dat ‘in de handel brengen’ en dan moet je aan meer eisen voldoen.
Bij beide bovenstaande toepassingen is het belangrijk dat het beheer goed is geregeld: wie is eigenaar van het project, wie is de penvoerder. Is dat de klinisch informaticus, de klinisch fysicus of is er een projectteam onder de raad van bestuur?
Acceptatie van AI door het veld
Een ander belangrijk aspect dat speelt is de acceptatie door de zorgprofessionals. Mag een medisch specialist weigeren om een medisch apparaat te gebruiken als hij dat niet zelf heeft aangeschaft en er weinig vertrouwen in heeft? En geldt dat ook voor software en voor AI-applicaties in het bijzonder?
Eind 2022 heb ik in een gastcollege aan de Hogeschool van Amsterdam met studenten een (fake-) rechtszaak nagespeeld waar AI een hoofdrol kreeg. Aangeklaagde radioloog had geen gebruik gemaakt van destijds wél aanwezige AI en het gemiste vlekje bleek een half jaar later wel kanker te zijn. Achteraf wist de AI-applicatie dit door de radioloog gemiste vlekje haarscherp aan te wijzen met een kans op maligniteit van 93%.

De aangeklaagde radioloog verdedigde door te stellen dat AI niet perfect is. Hij vond zijn jarenlange ervaring zwaarder wegen dan de AI-bevinding. Het ziekenhuis zou richtlijnen moeten hebben over gebruik van AI en die waren er niet. Bovendien, wist hij te vertellen, waren er patiënten overleden na een onterechte operatie door het oordeel van de AI-applicatie. Hoewel het hier een nagebootste situatie betrof, is er een grote kans dat dit binnenkort realiteit wordt. Wie heeft er immers niet een AI-algoritme ter beschikking, al was het maar op proef of in een evaluatie traject? Hoe moeten radiologen nu met AI omgaan?
In het algemeen start de geaccepteerde inzet van AI naar mijn mening met:
- Beleid van het ziekenhuis zelf. Bijvoorbeeld:
- AI is verplicht om als primair/secundair middel te gebruiken, tenzij, of;
- AI is de verplichte/optionele back-up bij twijfel, of;
- AI is er voorlopig alleen voor research/opleiding”, etc.
- Gestructureerd ‘evidence’ verzamelen via post-market surveillance en post-market clinical followup en;
- Consensus binnen de beroepsgroepen over de implementatie van AI-applicaties.
Ik verwacht dat MTIntegraal een platform zal zijn waarop deze discussie steeds meer zal worden gevoerd. Daarom heeft de redactie besloten om aan het eind van dit jaar een special te wijden aan dit interessante onderwerp in ons vakgebied. Wilt u bijdragen? Neemt u dan contact op met de redactie.







